



Es gibt bald keine wirksamen Antibiotika mehr
Im globalen Wettlauf gegen antimikrobielle Resistenzen (AMR) und damit verbundene nosokomiale Infektionen bieten wir diagnostische Lösungen, die Pathogene schnell und genau identifizieren, um die richtige Isolierung und Behandlung zu ermöglichen, bevor es zu spät ist.
Unterstützen Sie uns dabei – MEHR Ergebnisse, WENIGER Ausbreitung.
Das wahre Ausmaß der Bedrohung durch AMR
Bis zum Jahr 2050 werden jedes Jahr voraussichtlich 10 Millionen Menschen aufgrund von arzneimittelresistenten Infektionen sterben.1 Nach kürzlich veröffentlichten Daten im bahnbrechenden GRAM-Bericht in Lancet wissen wir, dass diese Zahl inzwischen weit näher gerückt ist als je zuvor.2


Was ist die stille AMR-Pandemie?
Die Belastung durch AMR ist vergleichbar mit der Belastung durch HIV, TB und Influenza zusammen. Video mit freundlicher Genehmigung des ECDC.

Was ist die stille AMR-Pandemie?
Die Belastung durch AMR ist vergleichbar mit der Belastung durch HIV, TB und Influenza zusammen. Video mit freundlicher Genehmigung des ECDC.
COVID-19: AMR-Altlasten
Die COVID-19-Pandemie hat durch den starken Anstieg an Antibiotikaverschreibungen, Krankenhauseinweisungen und Übertragung von medikamentenresistenten Bakterien die Sorge um eine Antibiotikaresistenz und mit Antibiotika in Zusammenhang stehende Nebenwirkungen noch weiter verstärkt.6.7

Stationär behandelte COVID-19-Patienten mit sekundärer bakterieller Infektion.6

Stationär behandelte COVID-19-Patienten, die mit Antibiotika behandelt worden sind.6

Intensivmedizinisch behandelte COVID-19-Patienten, die mit Antibiotika behandelt worden sind.8
Vorbereitung auf die Zukunft
Während der gesamten COVID-19-Pandemie erwies sich der PCR-Test als überlegenes Assayformat in Bezug auf Genauigkeit und Sensitivität und bildete das Rückgrat landesweiter Screening-Regimes.9
Die meisten Krankenhauslabore verfügen nun über die Fähigkeit, das Bewusstsein und sogar die Infrastruktur, um molekulare Tests durchzuführen, sodass die Umstellung von kulturbasierten auf molekularbasierte Workflows zur Beschleunigung der Durchlaufzeiten machbarer ist als je zuvor.



Ausbruchsrisiken
Superbug-Ausbrüche und AMR stellen eine der größten Herausforderungen im Gesundheitswesen und für nationale Wahlbehandlungsprogramme dar. Mit dem richtigen Test lassen sich Pathogene in weniger als einer Stunde* schnell und genau identifizieren, um die richtige Isolierung und Behandlung zu ermöglichen, Krankenhausstationen offen zu halten, Krankenhauskosten zu senken und die Ausbreitung der Resistenz zu stoppen.

Kostenaufschlüsselung nach einem einzigen Ausbruch eines sich schnell ausbreitenden, Carbapenemase-produzierenden Enterobakterien (CPE), das über 10 Monate 1.000.000 € überstieg.10
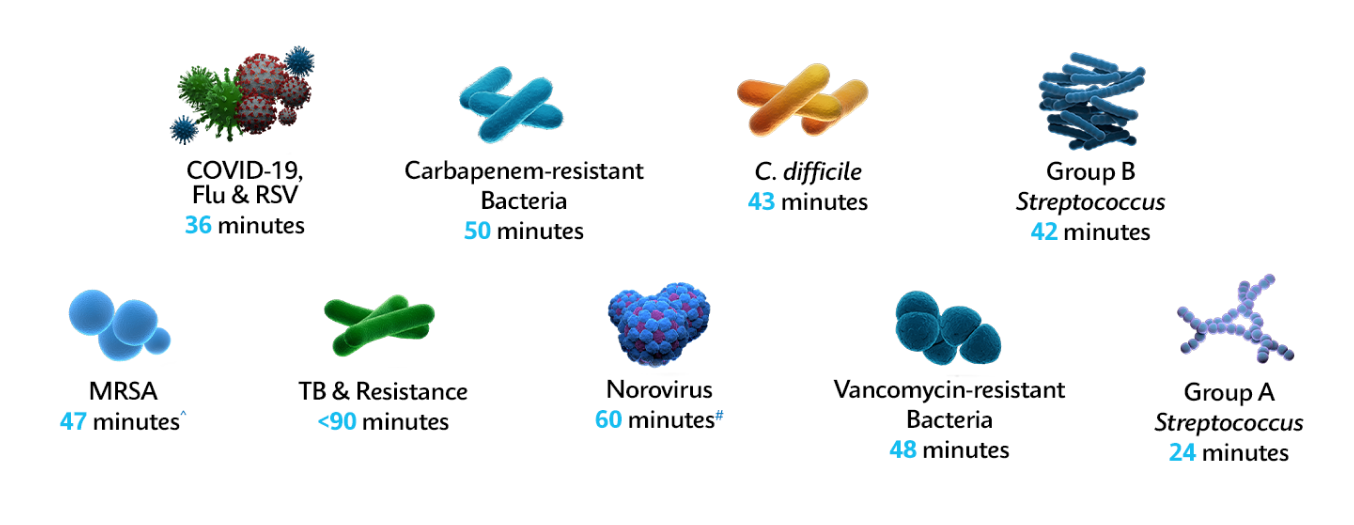
Bekämpfen Sie AMR und Superbugs mit schneller und genauer PCR in ~1 Stunde*
Die bedarfsbasierte Identifizierung mit den PCR-Schnelltests Xpert® des GeneXpert®-Systems hilft medizinischem Fachpersonal, die Übertragung resistenter Bakterien bei der gesamten Behandlung der Patienten zu verringern und das Therapiemanagement zu optimieren, was zur Verhinderung einer Ausbreitung von Pathogenen und weiteren Resistenzen beiträgt.
Tests in 3 einfachen Schritten: Technologie mit „Probe rein, Antwort raus“
1
Tupfer in das Fläschchen mit Probenreagenz einführen und abbrechen
2
Probe in die Kartusche transferieren

3
Kartusche einsetzen und Analyse starten

Ausführliche Informationen zu den unterstützten Probentypen und Probenentnahmemethoden finden Sie in der Packungsbeilage des Cepheid-Tests.
Produktressourcen
AMR Info-Broschüre
Broschüre für GeneXpert-Systeme
CE-IVD Xpert Testmenü
Bibliografie CPE-Literatur

Dr. Fred Tenover: Carbapenemasen und Xpert® Carba-R
Dr. Fred Tenover erörtert die Herausforderungen und Lösungen im Umgang mit der wachsenden Bedrohung durch CPE, einschließlich Xpert® Carba-R, eines vielseitigen Tests, der als Überwachungstest zur Infektionskontrolle verwendet werden kann, eines Antibiotikaresistenztests für Carbapenemasen und eines Tools für den verantwortungsvollen Umgang mit Antibiotika.

Dr. Fred Tenover: Carbapenemasen und Xpert® Carba-R
Dr. Fred Tenover erörtert die Herausforderungen und Lösungen im Umgang mit der wachsenden Bedrohung durch CPE, einschließlich Xpert® Carba-R, eines vielseitigen Tests, der als Überwachungstest zur Infektionskontrolle verwendet werden kann, eines Antibiotikaresistenztests für Carbapenemasen und eines Tools für den verantwortungsvollen Umgang mit Antibiotika.
Zugehörige Webinare
Das Rennen gegen die Resistenz: Globale Perspektiven zur Bewältigung von AMR
Hören Sie in der World AMR Awareness Week 2023 unserem globalen Gremium mit überregionalem Fachwissen zu. Dieses teilt unter anderem praktische Erfahrungen im Umgang mit Ausbrüchen, Metaanalysen und neuartigen diagnostischen Ansätzen im Kampf gegen Resistenzen und die Bedrohung von Last-Line-Antibiotika
Neuzündung des Fokus auf AMR nach COVID-19: Ermöglichen Sie Maßnahmen mit Diagnostik
Seien Sie bei unserem globalen Expertengremium mit dabei, in dem wir Erfahrungen aus der Praxis, Metaanalysen und neuartige Ansätze zur Bewältigung der wachsenden Belastung durch AMR und die Bedrohung durch Last-Line-Antibiotika durchleuchten.
Verhindern der Ausbreitung einer Carbapenamase-Resistenz: Eine Herausforderung für das Gesundheitswesen – heute und im kommenden Jahrzehnt
Seien Sie bei unserem Expertengremium mit dabei, in dem wir über die Bedrohung durch die Resistenz gegen Last-Line-Antibiotika, reale Erfahrungen im Umgang mit CPE-Ausbrüchen und die Rolle der Präzisionsmedizin im Kampf gegen Resistenzen sprechen.
Bewältigung einer globalen Krise: Die Bedrohung hinter der Resistenz gegen Last-Line-Antibiotika
Hören Sie sich das Expertengespräch über die Dringlichkeit der zugrunde liegenden Bedrohung hinter der Resistenz gegen Last-Line-Antibiotika und die Gesamtauswirkungen auf den Kampf gegen AMR an.
MRSA: Wo, Wie und Warum für das Labor; Infektionsprävention und -kontrolle
In diesem Webinar erörtern Experten, wie ein schneller und genauer Nachweis der MRSA-Besiedlung dazu beiträgt, gezielte Verfahren zur Infektionskontrolle zu erleichtern, die den Workflow zur Reduktion der MRSA-Übertragung unterstützen und die allgemeine Patientensicherheit verbessern können.
Carbapenemase-Resistenz: Das Risiko verstehen. Stoppen Sie die Wachstumskurve
In diesem Symposium sprechen die Referenten über die wachsenden Bedenken in Bezug auf CRE und die Rolle des Screenings und Managements zu deren Vermeidung.
Verwandte Publikationen
Impact of different carbapenemase-producing Enterobacterales screening strategies in a hospital...
Trotz anfänglich höherer PCR-Kosten im Labor wurden an anderer Stelle Einsparungen erzielt, indem die Testergebnisse schnell beschleunigt und das Patientenerlebnis verbessert wurde. Bei Einführung eines molekularen bedarfsbasierten Screenings wurde eine Senkung der Bettenauslastung durch CPE beobachtet.
An outbreak of two strains of OXA-48 producing Klebsiella pneumoniae in a teaching hospital
Die Abhängigkeit von Kulturen und klinischen Proben, insbesondere von OXA-48, kann unempfindlich sein und zu einer späten Erkennung eines Problems führen. Ein vorbeugendes Screening von Hochrisikopatienten mit schneller PCR bot eine effektive und pragmatische Lösung
Active Surveillance of Carbapenemase-Producing Organisms (CPO) Colonization...
Die Einführung von bedarfsbasierten, präzisen und einfach durchzuführenden PCR-Tests führte zu einem signifikanten Rückgang der Kolonisations- und Infektionsraten (p < 0,05)
Reducing rates of Clostridium difficile infection by switching to a stand-alone NAAT with clear…
Der Einsatz eines schnellen und sensitiven kommerziellen PCR-Tests als eigenständiger Assay zusammen mit klaren Vorschriften für die Probennahme bietet den optimalen Ansatz für das Patientenmanagement und die beste Nutzung von Isolierungsmaßnahmen.
Detection of Methicillin-Resistant Staphylococcus aureus Infections Using Molecular Methods
Während Kulturmethoden aufgrund der Notwendigkeit erweiterter antimikrobieller Empfindlichkeitstests wichtig bleiben, bieten PCR-basierte Methoden schnellere Ergebnisse, wodurch die Zeit bis zur optimalen antimikrobiellen Therapie verkürzt wird
Performance of the Xpert® Carba-R v2 in the daily workflow of a hygiene unit in a country with a low...
Die bedarfsbasierte PCR zeigte eine hervorragende Leistung und verkürzte die Zeit bis zum Ergebnis im Vergleich zur Kultur von 24–48 Stunden auf unter eine Stunde, was eine schnelle Kohortenbildung von Trägern und eine Deeskalation negativer Patienten ermöglichte. Der PCR-Assay eignet sich gut für ein schnelles Screening von Hochrisikopatienten auch in Regionen mit niedriger Prävalenz.
Can real-time polymerase chain reaction allow a faster recovery of hospital activity in cases of an...
Der schnelle und umsetzbare negative Prognosewert auf Grundlage einer schnellen PCR ermöglichte eine frühzeitige Entscheidungsfindung und verhinderte die Notwendigkeit eines dreimal wöchentlichen Kulturscreenings, was ein angemesseneres Bettenmanagement ermöglichte.
Evaluation of Xpert Carba-R Assay for the Detection of Carbapenemase Genes in Gram-Negative Bacteria
Die Leistungsbewertung der Metaanalyse kam zu dem Schluss, dass der bedarfsbasierte PCR-Assay eine bewährte und effiziente Methode für den Nachweis der „fünf großen“ Carbapenemase-Genfamilien ist und als neuer Goldstandard fungieren könnte
Verwandte Videos

AMR und Carbapenemasen
In diesem von BBC StoryWorks Commercial Productions für Cepheid produzierten und von MedTech Europa präsentierten Kurzfilm erörtert Prof. José Artur Paiva (Direktor der Abteilung Intensivmedizin am Universitätsklinikum von São João, Portugal) die wichtige Rolle von PCR-Schnelltests bei der Bekämpfung der wachsenden Bedrohung durch Antibiotika-Resistenz und CPE (4MRGN).

Carbapenemasen
Dr. Tim Neal, Arzt für Infektionsschutz an den Liverpool Clinical Laboratories, erläutert, warum schnelle molekulardiagnostische Lösungen das entscheidende Mittel sind, um der wachsenden Bedrohung durch CPE einen Schritt voraus zu sein.

Carbapenemasen
Dr. Thierry Nass, Co-Director des französischen National Reference Center for Antibiotic Resistance, erläutert die zunehmende globale Bedrohung durch CPE und die zunehmende Rolle von schnellen molekularen Tests zur Identifizierung und Begrenzung der Ausbreitung von Resistenzen.

AMR und Carbapenemasen
In diesem von BBC StoryWorks Commercial Productions für Cepheid produzierten und von MedTech Europa präsentierten Kurzfilm erörtert Prof. José Artur Paiva (Direktor der Abteilung Intensivmedizin am Universitätsklinikum von São João, Portugal) die wichtige Rolle von PCR-Schnelltests bei der Bekämpfung der wachsenden Bedrohung durch Antibiotika-Resistenz und CPE (4MRGN).

Carbapenemasen
Dr. Tim Neal, Arzt für Infektionsschutz an den Liverpool Clinical Laboratories, erläutert, warum schnelle molekulardiagnostische Lösungen das entscheidende Mittel sind, um der wachsenden Bedrohung durch CPE einen Schritt voraus zu sein.

Carbapenemasen
Dr. Thierry Nass, Co-Director des französischen National Reference Center for Antibiotic Resistance, erläutert die zunehmende globale Bedrohung durch CPE und die zunehmende Rolle von schnellen molekularen Tests zur Identifizierung und Begrenzung der Ausbreitung von Resistenzen.
PCR-Tools zur Bekämpfung von AMR

Xpert® Carba-R

Xpert® C. difficile BT

Xpert® vanA/vanB

Xpert® MRSA NxG

Xpert® SA Nasal Complete

Xpert® MTB/RIF Ultra
Literatur
CE-IVD In-vitro-Diagnostikum. Eventuell nicht in allen Ländern erhältlich.
*Die Laufzeit hängt vom jeweiligen Test ab. Genaue Angaben zur Laufzeit entnehmen Sie bitte der jeweiligen Packungsbeilage.
^Mit vorzeitigem Abbruch des Assays bei positivem MRSA-Nachweis. Andernfalls beträgt die volle Laufzeit 70 Minuten.
#Mit vorzeitigem Abbruch des Assays bei positivem Norovirus-Nachweis. Andernfalls beträgt die volle Laufzeit 90 Minuten.
- Weltgesundheitsorganisation (WHO). 2019. New report calls for urgent action to avert antimicrobial resistance crisish. Aufgerufen März 2022. https://www.who.int/news/item/29-04-2019-new-report-calls-for-urgent-action-to-avert-antimicrobial-resistance-crisis
- Murray C, et al. Global burden of bacterial antimicrobial resistance in 2019: a systematic analysis. The Lancet. 2022 Feb;399(10325):629-655
- WHO. 2017. The World is Running Out of Antibiotics, WHO Report Confirms. Aufgerufen September 2023. https://www.who.int/news/item/20-09-2017-the-world-is-running-out-of-antibiotics-who-report-confirms
- ECDC. 2019. Antimicrobial Resistance: Tackling the Burden in the European Union. Aufgerufen Februar 2023. https://www.oecd.org/health/health-systems/AMR-Tackling-the-Burden-in-the-EU-OECD-ECDC-Briefing-Note-2019.pdf
- MedTech Europe. 2014. Healthcare-Associated Infections Brochure. Aufgerufen Februar 2021. https://www.medtecheurope.org/resource-library/hai-brochure/
- Langford B, et al. Bacterial co-infection and secondary infection in patients with COVID-19: a living rapid review and meta-analysis. Clin Microbiol Infect. 2020 Dec;26(12):1622-1629
- Belvisi V, et al. Impact of severe acute respiratory syndrome coro navirus-2 (SARS CoV-2) pandemic on carbapenemase-producing Klebsiella pneumoniae (KPC-Kp) prevention and control program: convergent or divergent action? J Hosp Infect. 2020 Dec;109:29-31
- Pritchard M, et al. International Severe Acute Respiratory and Emerging Infections Consortium, COVID-19 Report: 8 June 2020. medRxiv. Aufgerufen Februar 2021. https://www.researchgate.net/publication/343217999_ISARIC_COVID-19_Clinical_Data_Report_8_June_2020
- Laboratory testing for coronavirus disease (COVID-19) in suspected human cases: interim guidance, 19 March 2020. Aufgerufen November 2022. https://apps.who.int/iris/handle/10665/331501
- Otter J, et al. Counting the cost of an outbreak of carbapenemase-producing Enterobacteriaceae: an economic evaluation from a hospital perspective. CMI. 2016 Oct;23(3):188-196.



